7
医療保険制度の展開と日本経済への影響
金子能宏
要 旨
1980 年代以降の四半世紀,わが国の経済・財政にとって,社会保障制度 の改革と財政赤字への対応は重要な政策課題であった.今日,「社会保障国 民会議」が指摘するように,給付と負担の関係を国民の信頼の得られるもの とし,かつ日本経済とバランスを保ちながら発展していくことのできる社会 保障制度を構築していくことが,喫緊の課題となっている.
本稿では,このような社会保障改革と関連する医療保険制度の展開と日本 経済への影響について考察する.経済成長と社会保障とのバランスを保つた めには,社会保障支出の伸びを適正に保つ必要があるが,そのためには医療 の需要と供給の両面から制度改革を行う必要がある.前者には,社会保険料 や患者自己負担(利用者負担)を調整するなど価格規制を利用した医療費適 正化対策がある.また,後者には,診療報酬改定や,医療提供体制の地域ご との計画化と再編(地域医療計画に基づく病床数規制)などがある.
応するための医療保険負担のあり方について考察する.
まず,需要面からの改革,たとえば患者自己負担の引き上げについて見る と,先行研究は,短期的には医療費の抑制効果をもつが,保険者と被保険者 それぞれもとの水準に戻る期間は異なるものの,長期的にはその効果がなく なることを示している.マクロ的な医療費を適正化していくことには,こう した需要・価格規制の改革だけでは限界がある.そこで,医療と介護サービ スとの代替を行うと同時にリハビリテーションのように医療と介護との補完 を合わせて適切に行うことによって,医療費を適正化していく必要がある. いくつかの仮定をおいて,高齢者の社会的入院が介護保険による在宅介護に 代替されたことによって医療費と比べてどれだけの費用軽減効果があったか を推計すると,2004 年度国民医療費(約 32 兆円)の約 5.5%から 1%とな る.介護保険の導入(2000 年)は,国民医療費の軽減に寄与していること を指摘することができる.
医療保険制度はこうした社会保障支出にかかわるだけではなく,健康の維 持・増進を通じて労働者数の増加や高齢者就業率の上昇など,日本経済の生 産面にも影響を及ぼす.このような医療保険制度の生産性効果(皆保険の医 療保険があることによって傷病別の死亡率が下がることを反映した生産年齢 人口がもたらす現実の GDP と,医療制度が不備で基準時点以降は死亡率の 低下がないと仮定する場合の GDP との差)を,供給型マクロ経済モデルを 用いて推計すると,たとえば医療構造改革案が示された直後の 1998 年から 2025 年までの累計は 692 兆円になり,直近の GDP 公表値(2006 年,509 兆 円)の約 1.4 倍にのぼる値となる.
1
はじめに
近年に至る四半世紀(1980 2005 年)を通じて,わが国の経済・財政に
とって,少子高齢化の進展により増大する社会保障制度の改革と,景気後退 の影響を受けて増大する財政赤字への対応は重要な政策課題であった.1980 年に 1.75 であった合計特殊出生率は,1993 年には 1.5 を下回り(1.46), 2005 年には 1.26 にまで低下した.他方,高齢化率(65 歳以上人口の全人口 に占める割合)は 1980 年に 9.1%であったが,1996 年には 15%以上となり, 2005 年には 20.2%にまで上昇した.その結果,年金受給者の増加と高齢者 の医療費の増加によって,社会保障給付費は 1980 年代以降近年に至るまで 増加傾向を示し,2005 年度の社会保障給付費は 87 兆 7,827 億円に達してい る.これに対して,1991 年のバブル経済崩壊以後の経済成長率はそれ以前 の時期と比べて低い水準で推移したため,社会保障給付費の GDP に対する 比率と国民所得に対する比率は 1980 年代後半に比べて高い水準となり, 2005 年ではそれぞれ 17.5%と 24%に上っている.「社会保障国民会議」が 指摘したように,本格的な少子高齢社会を迎え,このような社会保障制度を, 国民の信頼の得られる給付と負担の関係と日本経済とのバランスとをともに 実現する方向に改革していくことが,喫緊の課題となっている.
財政赤字については,バブル崩壊以降の景気回復のために財政政策も行っ たため,1990 年代前半の 5 年間で国債発行残高は 68 兆円増加し,さらに 1997 年以降の景気刺激策により国債発行の累積は加速し,1999 年度末に 330 兆円を超え,2005 年には 663 兆円にまで達することになった.経済財政 諮問会議が指摘したように,財政赤字の削減もまた,喫緊の政策課題となる.
とになった.少子高齢社会のもとで日本経済を発展させていくためには,社 会保障へのニーズに対応する社会保障支出だけではなく,企業の国際競争に 対応するための経済産業政策,平和外交のための国際貢献,地球規模の温暖 化対策・環境政策などへの政府支出も必要である.そのためには,経済財政 運営の機動性・伸縮性を維持していくことは重要であり,社会保障制度への 政府支出と国債費の適正化は,重要な政策課題である.
本稿では,このような重要な政策課題の 1 つ,社会保障支出の適正化にか かわる医療保険制度の展開と日本経済への影響について考察する.医療費適 正化のための手段には,社会保険料や患者自己負担(利用者負担)を調整す るなど価格規制を利用した医療費適正化対策がある(高齢者の医療需要の伸 びの適正化,診療報酬体系の見直し,薬価基準制度の見直し).また,医療 サービスの質の確保と両立させながら数量調整を(場合によっては市場構造 の調整を含む)行う方法には,医療提供体制の地域ごとの計画化と再編(地 域医療計画に基づく病床数規制〔病院の統廃合を含む〕,医療提供体制の合 理化を図り病床数を削減し,医療機関の機能分担や連携,社会的入院の是正 〔病床数規制とゴールドプラン→介護保険制度導入〕)などがある.
本稿では,まず,医療費の伸びを日本経済の成長と医療保険制度とのバラ ンスを保つために 1980 年以降 2005 年までの四半世紀の間に実施されてきた 制度改革の効果を,価格規制の効果の観点や数量調整(市場構造調整)の効 果として検証してきた先行研究を概観する.ついで,医療保険制度改革の経 済的便益の推計と近年重要な政策課題となっている所得格差是正のための医 療保険負担のあり方に関する実証分析を行う.
率低下の生産性効果を SNA97・マクロ経済モデルを用いて推計する.第 6 節では,所得格差と傷病別に見た死亡率との関係を米国,カナダ,日本につ いて比較した上で,カクワニ係数による所得格差に対する医療負担の効果に 関する実証分析を概観し,今後の医療負担のあり方について考察する.
2
医療制度改革と国庫(公費)負担の推移(1980 2005 年)
2.1 1980 2005 年における医療保険制度の枠組み日本の医療制度は,1980 2005 年の四半世紀,基本的には,被雇用者やそ の家族の被用者保険(健康保険組合,政府管掌健康保険,共済組合)と,自 営業者および無職の人々やその家族の国民健康保険とから構成されている. 1984 年以降は,これらに加え,各社会保険の拠出金と公費負担を財源とす る老人保健制度が原則 70 歳以上の高齢者に対する医療給付を担ってきた.
老人保健制度の加入者は,1983 年以前は国民健康保険に加入していたが, 高齢者の 1 人当たり医療費は現役世代の 1 人当たり医療費と比べて高いため, 高齢化とともに市町村単位の国民健康保険の財政を長期的に維持することが 困難になった.そこで,1983 年に老人保健制度を制定して,その財政は分 立する各医療保険制度からの老人保健拠出金(老健拠出金)および国と地方
の公費負担によって支えるものとなった(図表 7 1).
この制度のもとで,70 歳以上の高齢者および 65 歳以上の寝たきり老人は, いずれかの医療保険に加入するが,その給付は,この老人保健制度でカバー されることとなった.そして,1984 年以降,被用者保険の本人とその家族 は,退職後老人保健制度に加入するまでの期間,退職者医療制度に加入する こととなった.
ることを防ぐためであった.各保険者の拠出金は次の 2 つの要素で決まる. 1 つはその保険者に実際に加入している高齢者が使った医療費であり,もう 1 つはその保険者の高齢者の加入率が全国平均と同じだと仮定して金額を調 整する点である.拠出金の算定式は基本的に次のようになる.
各保険制度の
老人保健拠出金=当該保険者の老人医療費 ×当該保険者の老人加入率老人加入率の全国平均 ×(1−公費負担率)
ちなみに,2002 年度で見ると,すべての医療保険の平均高齢者加入率は 12.4%である.これに対し,国民健康保険は 25.1%,政府管掌健康保険は 5.4%,健康保険組合は 2.6%であった.各保険制度の老人保健拠出金の算 定式の乗数(老人加入率の全国平均/当該保険者の老人加入率)は,国民健 康保険では 2 分の 1 になるのに対して,政府管掌健康保険と健康保険組合で はこれが 1 以上となる.
老人医療費(2004年度予算ベース)
11.5兆円 経済の伸びを上回る医療費の伸び
患者一部負担
および食費負担 (2004年10月からは58%)62% (2004年10月からは42%)38%
拠出金 医療保険の各保険者 1.2兆円
6.4兆円
政
府
管
掌
健
康
保
険
国
民
健
康
保
険
船
員
保
険
共
済
組
合
健
康
保
険
組
合
※①
公費(給付費負担金) 国2/3 県1/6 市町村1/6
3.8兆円 ※②
※② うち国庫負担 2.5兆円 地方負担 1.3兆円
保険料
公費(税)
※① うち国庫負担 5.1兆円 国庫負担等 1.3兆円
図表 7 1 老人医療費の負担の仕組み
注) 1.市町村国民健康保険の拠出分については 50%,政府管掌健康保険の拠出分については 16.4%の国庫負担等がある.
このように,老人保健拠出金は老人医療費の負担を各保健制度で分担する ことで,医療保険制度間の財政調整機能を果たしてきた.しかし,この制度 では,保険者の間で実際に使った費用と支出が異なるため,老人加入率の高 い保険者が保険者機能を発揮する誘因が少なく,老人加入率の低い保険者の 負担が高まるため,全体として医療費を抑制する効果が働きにくい.日本経 済の成長と医療費の伸びをバランスさせるためには,こうした老人保健制度 を適宜改革していくことが課題となった,その 1 つの方策として,高齢者の 自己負担を引き上げることによって医療需要の抑制が図られた(このような 利用者負担引き上げの効果に関する実証分析は,第 3 節で概観する).
ただし,70 歳以上の高齢者を老人保健制度でカバーしても,70 歳に達す るまでは,退職者は国民健康保険に加入するために,国民健康保険の財政負 担は依然として重く,その改善が必要だった.そこで,1984 年に退職者医 療制度を制定して,主に 60 代の本人およびその家族を切り離して独立させ, 財源に公費負担を入れることで,国民健康保険の財政負担を軽減させた.し かし,国民健康保険は,現在でも公費によってその半ばが負担されており, 就業構造の変化にともなう非正規雇用者の加入者の増加と景気変動にともな う失業や自営業の廃業などによる無職の人の増加などにより,他の被用者保 険と比較して被保険者の所得は相対的に低く,また平均すれば疾病リスクも 高く,その財政問題は,次の節に示すような度重なる改革を経てもなお解決 すべき課題が残されている.
2.2 医療保険制度における国庫負担の動向
医療保険制度に対する国庫負担は,事務費負担と給付費負担に分けられる. 事務費負担は,保険制度の運営する費用に充てられ,一方,給付費負担は, 財政基盤が脆弱な保険者について給付費の一部を賄うことにより,保険者の 財政力の均衡を図る役割を担っている.
臨時補助金があり,とくに財政状況の悪い組合に対してこの補助金が支給さ れている.2005 年度では,その額は約 85 億円であった.
国民健康保険の場合は,国民皆保険を実現するため 1959 年から法定の国 庫負担が導入された.国庫負担率は,当初,全保険者一律に医療費の 2 割で あったが,財政力の弱い保険者に対しては財政調整交付金が医療費の 5%ま で補助されることが定められた.この負担率は,1966 年以降引き上げられ, 1978 年以降 40%となったが,1984 年以降,退職者医療制度の導入により国 民健康保険の医療費負担が軽減されたことを受けて引き下げられた.2005 年度では,給付費の 32%(1997 年 9 月以降の加入者は 13%)および上乗せ 15%を限度とする国庫負担がある.なお,国民健康保険の国庫負担は,分立 する医療制度の給付と負担の公平化を図る意味から,財政力の弱いところへ 高率の国庫負担が行われている.
医療保険制度に対する国庫負担の伸び率を見ると,政府管掌健康保険の国 庫負担の伸び率が(定率負担であることもあり),国民健康保険と健康保険 組合の伸びを上回っているが,金額では国保に対する国庫負担がもっとも大
きい(図表 7 2).2005 年度の医療保険国庫負担は,全体で約 3.9 兆円で
あった.このうち国民健康保険分が約 79%を占めている.次が政府管掌健
図表 7 2 制度別医療費にかかる国庫負担額の推移
(単位:10 億円)
年度 国民健康保険 政府管掌健康保険 組合健康保険 船員保険
1980 2,047 469 37 2
1990 2,443 836 5 3
1992 2,558 858 5 3
1993 2,595 774 5 3
1994 2,724 815 5 3
1995 2,785 979 12 3
1996 2,885 946 13 3
1997 3,002 925 6 3
1998 3,090 906 7 3
1999 3,140 933 10 3
2000 3,107 915 22 3
2001 3,347 959 26 3
2002 3,568 909 28 3
2003 3,781 809 15 3
2004 3,773 780 11 3
2005 3,096 797 9 3
康保険の約 20%であるから,国民健康保険の国庫負担の比重がいかに大き いかがわかる.
1980 年代を通じて,国庫負担が伸びた背景には,安定成長とその後のバ ブル経済による日本経済の拡張にともなう税の自然増収があった.当時は, 税収の増加を利用して保険者財政の安定化を図り,必要な医療給付を確保す ることができた.今後も安定的な医療給付の提供のためには,医療保険の財 政基盤の安定化も必要である.しかし,1991 年代以降,マイナスの成長率 の時期もあったように経済成長率が平均的に低下した状況のもとでは,医療 保険の給付費が増えれば定率で国庫負担が増える仕組みは,国民経済とのバ ランスを考えた持続可能な社会保障制度を構築していく観点からは再考を要 するものとなった1).
一般歳出(国の一般会計予算のうち,国債の償還に充てる国債費と,国税 のうち地方自治体に配分する地方交付税交付金とを除いた歳出予算)は, 1980 年以降,財政再建のため,厳しく歳出抑制が図られ,たとえば 1983 年 度,1990 年度,および 1993 年度から 1996 年度まで,伸び率ゼロまたは若 干のマイナスとなった.これに対して,医療費の国庫負担額が国の一般歳出 に占める割合は,1980 年代から介護保険が導入された 2000 年まで上昇傾向 が続いた.実際,医療費の国庫負担として,国民健康保険,健康保険,老人 保健等の国庫負担(補助)のほか,公費負担医療制度(生活保護の医療給付, 精神病医療給付など)の国庫負担も含めた社会保障関係費における医療費国 庫負担の額に注目すると,図表 7 3 に示されるように,これらの国庫負担が 一般歳出に占める割合は,1980 年度に 11.7%だったが,1999 年度には 15.4%にまで上昇した.
2.3 医療費の国庫負担の適正化のための医療保険制度改革
財政構造改革の一環として2),社会保障支出と国民経済とのバランスの視点 から改革を進めるために,①高齢化率のピークにおいても国民負担率が 50%を超えない,②利用者本位の確立,③公平な給付と負担,④効率的な給 付,という社会保障改革の方向性を提示した.これを受けて,1997 年度医 療保険制度改革と 1998 年児童福祉法改正,2000 年度の介護保険制度の導入 など,一連の社会保障制度改革が実施された.
1997 年の医療保険制度改革3)により,1997(平成 9)年以降,①薬価制度
の見直しによる薬価差の縮小,②包括化の推進(出来高払いと定額払いとの 組み合わせを可能にする)など診療報酬体系の見直し,③病床区分の見直し 等を行う医療法の改正,④高齢者の定率 1 割負担の導入等を行う健康保険法 等の改正などが実施された.しかし,少子高齢化の進展が続き,景気後退に
よる保険料収入の伸び悩みなど,医療保険財政は不安定な状況が続いた4).
また,2000 年 4 月に介護保険が始まったことにより,医療費の一部が介護
2) 財政構造改革 5 原則により目標と手法を明らかにし,そのなかに社会保障の制度改革の方針も 含まれていた.
3) 1997 年の医療制度改革の実施の際に検討された項目は以下のとおりである. 薬価基準制度 の見直し, 診療報酬について,出来高払いと定額払いとの組み合わせを確立する, 老人保健 制度の改革, 医療提供体制の合理化を図り病床数を削減し,医療機関の機能分担や連携を進め る, 保険者機能を強化し,保険集団を見直す, 高齢者の患者定率負担を進める,
1980 85 90 94 95 96 97 98 99 2000 01 02 03 04 05
17.1
11.7
14.7 12.2 14.3
14.7 14.9 15.0 15.4 15.4 14.8 15.7 14.1 16.3 17.1 307,332 353,731 325,854 408,548 421,417 438,067 445,362 431,409 468,878 486,589 475,472 480,914 475,922 476,320 472,829
(年) 0 50,000 100,000 150,000 200,000 250,000 300,000 350,000 400,000 450,000 500,000
(億円) (%)
0.0 5.0 10.0 15.0 20.0 25.0 30.0 35.0
一般歳出に占める医療費国庫負担額の割合(右軸) 一般歳出費
図表 7 3 国の一般歳出に占める医療費国庫負担額の割合
保険給付費に移行したため医療費の国庫負担は一時的に減少したが,その後 も,高齢者人口の増加による高齢者医療費増加の影響が大きくなり,医療費 の国庫負担は 2005 年度には 1999 年度以上の水準にまで増加した(17.1% 〔8.1 兆円〕).このように医療費の国庫負担は,一連の改革により一時的に は減少しても再び増加するという現実があるため,医療保険制度を将来にわ たり持続可能な制度としていくためには,介護保険導入後も社会経済の変化 に応じた医療保険制度改革を行うことが必要となった.
その結果,2002(平成 14)年度に健康保険法等が改正され,各保険間の給
付率を 7 割に統一するなど,各制度・世代を通じた給付と負担の見直しを行 うとともに,老人医療の対象を 70 歳以上から 75 歳以上に,老人医療費に係 る公費負担の割合を 3 割から 5 割に,それぞれ段階的に引き上げることによ る高齢者への施策の重点化,国民健康保険制度の財政基盤の強化等を柱とす
る改革が実施された5).さらに,2003 年の健康保険法等の一部を改正する
法律(平成 14 年法律第 102 号)附則第 2 条第 2 項に基づく「医療保険制度体
系及び診療報酬体系に関する基本方針(基本方針)」(2003 年 3 月閣議決定)
において,診療報酬体系については改定の都度見直しを図り,新たな高齢者 医療制度の創設および保険者の再編・統合については,2008 年度に向けて 実現を図ることとされた.また,「経済財政運営と構造改革に関する基本方 針 2005(骨太の方針 2005)」(2005 年 6 月閣議決定)においては,「医療費適 正化の実質的な成果を目指す政策目標を設定し,達成のための必要な措置を 講ずる」とされ,これに基づき,厚生労働省が示した医療制度構造改革試
案6)(2005 年 10 月)を軸に,社会保障審議会医療保険部会等において,2006
4) たとえば,2002 年度では,健康保険組合の財政状況は,被保険者数と保険料収入の大幅な減 少および老人保健拠出金および退職者給付金の増加により,過去最高の約 4,000 億円の経常赤字 となり,総収支から積立金等の取り崩しによる収入の補塡分を除いたネットの総収支ベースで見 ても約 2,500 億円の赤字となった.政府管掌健康保険の単年度収支は,被保険者数や給与の減少 による保険料収入の減少などにより過去最高の約 6,200 億円の赤字となり,累積の収支も赤字と なった.国民健康保険の財政状況も同様に厳しく,就業構造の変化,高齢者や低所得者の増加等 により,2002 年度は約 2,300 億円の経常赤字となった.
年度以降の医療制度構造改革について検討が行われることとなった.さらに, 医療制度構造改革試案の公表後,政府・与党医療改革協議会においても医療 制度改革の方向性について検討が行われ,2005 年 12 月に「医療制度改革大 綱」が取りまとめられた.この大綱において,安心・信頼の医療の確保と予
防の重視,医療費適正化の総合的な推進7),高齢化のいっそうの進展(たと
えば人口に占める後期高齢者の割合の増加)を展望した医療保険制度体系の 実現という医療制度構造改革の骨格が決定された.また,高齢者の患者負担 の見直し,療養病床に入院している高齢者の食費・居住費の負担の見直し, 高額療養費の自己負担限度額の見直し,出産育児一時金および埋葬料の額の 見直し,傷病手当金および出産手当金についての見直し,乳幼児に対する患 者負担軽減の対象年齢を拡大,レセプトのオンライン化の推進や,保険料徴 収は市町村が行い,財政運営は都道府県単位で全市町村が加入する広域連合 が行う「後期高齢者医療制度」の創設,国保および被用者保険双方における 都道府県単位を軸とした保険者の再編・統合等が決定された.
近年(2000 2005 年)の医療費の動向を見ると,国民医療費は経済(国民
6) 医療制度構造改革試案に示された改革の基本的な方向性は以下のような項目から成り立ってい る.1)予防重視と医療の質の向上・効率化のための新たな取組み:生活習慣病を中心とした疾 病予防を重視するとともに医療計画の見直しによる総治療期間(在院日数を含む)の短縮等によ り,地域ごとに患者本位の医療提供体制を確立する.2)医療費適正化に向けた総合的な対策の 推進:医療費適正化計画に基づき,関係当事者の参加による中長期的な医療費適正化を進めると ともに,公的保険給付の内容・範囲の見直し等の短期的な方策を組み合わせ,国民的合意を得な がら医療費の適正化に強力に取り組む.3)都道府県単位を軸とする医療保険者の再編統合等: 保険財政運営の適正化,地域の医療費水準に見合った保険料水準の設定のため,保険者について, 都道府県単位を軸とした再編・統合を推進する.これにより,保険財政の安定化を図り,医療費 適正化に資する保険者機能を強化する.4)新たな高齢者医療制度の創設:高齢者の心身の特性, 生活実態等を踏まえ,新たな高齢者医療制度を創設する.具体的には,75 歳以上の後期高齢者 の医療のあり方に配慮した独立保険を創設するとともに,65 歳から 74 歳の前期高齢者について は予防を重視して国保・被用者保険といった従来の制度に加入しつつ,負担の不均衡を調整する 新たな財政調整の制度を創設する.
所得)を上回る伸びを示している.介護保険制度が施行され,医療の一部が 介護に移行した 2000 年度を除いて,患者一部負担の引き上げや診療報酬の マイナス改定を行った年以外は,医療費は毎年約 1 兆円(3 4%)に上る増 加を示しており,2005 年度の国民医療費は 33.1 兆円となっている.
3
医療保険制度改革の経済効果
老人保健制度導入以降の四半世紀,この制度は医療財政に大きな影響を及 ぼしてきた.少子高齢化の進展で,現役世代の加入率の高い保険者から高齢 者の加入率の高い保険者への財政調整と税財源による公費負担とがある賦課 方式的な医療制度(社会保険財政)の維持が困難になるだけでなく,自己負 担率が低いために,その受療率が若年世代に比較して高いからである.高齢 者の受療率は若年者と比較して外来で 2.6 倍,入院で 6 倍に達し,その結果, 日本の高齢者の医療費(1 人当たり)は若年者の約 5 倍に達し,他の先進諸 国の 3 倍前後と比較して高い.また,保険者の間で実際に使った費用と支出 が異なるため,老人加入率の高い保険者が保険者機能を発揮する誘因が少な く,老人加入率の低い保険者の負担が高まるため,全体として医療費を抑制 する効果が働きにくい.日本経済の成長と医療費の伸びをバランスさせるた めには,こうした老人保健制度を適宜改革していくことは重要であり,その 際,高齢者の自己負担を引き上げることによって医療需要の抑制が図られた. 患者の自己負担引き上げが医療需要あるいは医療費にどのような効果を及ぼ したかについては,時系列分析やハザード分析あるいは仮想市場法(Con-joint Analysis)など,多用な分析手法による検証が行われている.
3.1 患者自己負担引き上げの効果に関する実証分析(医療費抑制策と しての自己負担引き上げの効果)
か[2002],Yoshida and Takagi[2002],増原[2003],増原・村瀬[2003], Kan and Suzuki[2009],泉田[2004a,b]など,主に健康保険組合から提供さ
れた個票データを用いたものである8).これらの分析結果は医療需要の価格
弾力性が限定的であることを示しており,医療費抑制策として期待された自 己負担率引き上げは医療費を抑制するという効果が小さいことを示唆してい る.しかし,医療需要関数の推定による方法ではどの時点で政策評価を行う か,効果がどれだけ続くのかという点を検証することができない.このよう な課題を克服するために,中山[1998]が医療費の伸びの要因を明らかにする ために用いた時系列分析を踏まえ,熊谷・泉田[2007]は,時系列分析を用い
て患者の自己負担引き上げの効果を検証した9).
熊谷・泉田・山田[2005]は,1993 年 1 月から 2003 年 3 月までの政府管掌 健康保険の外来月次データ(被保険者,被扶養者.ただし,老人保健制度適 用者を除く)を用いて,1997 年 9 月の政府管掌健康保険の被保険者一部負 担率の変更ならびに薬剤一部負担の導入という政策が需要・供給双方の ショックをもたらすことを通じて患者の受診行動に与える影響やその期間の 長さを分析するために,医療経済変数のデータ生成過程を考慮した回帰的ベ クトル自己回帰モデル(Recursive VAR)と構造的ベクトル自己回帰モデル (Structural VAR)を推定し,衝撃反応関数(Impulse Response Function, IRF)を推定した.彼らは,Recursive VAR の結果から実効自己負担率の上 昇は被保険者の受診率を統計的に有意に引き下げる効果があるが,前期 1 件 当たり医療費の下落は今期の受診率を押し上げる効果があることを,IRF の 分析から被保険者の 1 件当たり医療費に対する受診率のショックは 6 7 カ月 でゼロに収束するが,被扶養者のショックは約 2 年でゼロに収束することを, そして短期の制約を課した Structural VAR の IRF の分析から賃金率の変動 が大きい場合,構造的ショックの影響が長期に及ぶこと(被保険者は 2 年, 被扶養者は 3 年)を明らかにしている.
8) 集計データによる医療需要分析には限界があり(Newhouse, Phelps, and Marquis[1980]),日 本でも個票データの利用が容易になってきたことから,近年後者のタイプの研究が増加している ことが指摘されている.
いう推計結果となり,高齢者を除く外来医療費全体(約 10 兆円,2003 年) の 1%程度の抑制となることが示された.
鈴木・金子[2004]は,仮想市場法と呼ばれるアンケートを使った選好表明
手法を用いて10),給付と負担のバランスや給付適正化に関連する医療制度
改革の諸案の優先順位について考察している.この分析に用いたアンケート 調査は,仮想市場法を応用するために今後の医療保険制度が変化したときに 人々の受診行動などがどのように変化するかを見ることが可能な調査項目, ①自己負担率の引き上げ,②軽医療の全額自己負担化,③高度先端医療の全 額自己負担化,④終末期医療の全額自己負担化,⑤高額医療費の自己負担増 加(上限の倍額化),⑥高齢者からの保険料徴収(月額 5%)を含むもので
ある11).このような内容のアンケート調査を高齢者と若年層(20 69 歳)そ
れぞれについて 2004 年 1 月に実施し12),その有効回答から得られたデータ
を用いて高齢患者と若年患者それぞれについて推定を行った.
推定結果から13),高齢患者の場合,現在の 1 割負担が全面的に 2 割に
なっても,およそ 70%の者が,5 割になっても 40%近くの者が(もっとも
10) 医療経済学の分野で広く用いられてきたのは,支払い意思額(Willingness to Pay)や基準的 賭け法(Standard gamble),時間得失法(Time trade-off),評定尺度法(Rating Scale)などで あったが,これらの手法にはいくつかの問題点がある.たとえば支払い意思額により得られる金 額は,もちろん効用水準とは異なる概念であり,基準的賭け法,時間得失法,評定尺度法もそれ ぞれ正確に効用水準を測定しているとはかぎらない.また,そもそも序数的な効用概念に従えば, 効用水準は個人間で比較,集計することの理論的背景にも問題がある.これに対して,仮想市場 法(Conjoint Analysis)では,直接に効用水準を見るのではなく効用の差によって選ばれる選択 行動を見ているため,このような問題を回避することができ,また,観察不可能な個人の主観差 などを取り除くため個人効果(Individual Effect)を考慮した推定が可能であるなどの統計手法 上の利点がある.
11) ただし,仮想市場法では,選択肢が多すぎる場合には,質問数が増加し,回答者に混乱を招 きやすいため,選択肢としては,① ⑥に基づくバリエーションをすべて尽くすと非常に多くの 選択となるため,実験計画法による直行表によりシナリオの数を減らした.シナリオにより代わ る政策変数(Attribute)は,次のとおりとなる.①保険給付率(3 割負担案−代替案なので,1 割,2 割) ②軽医療の保険給付(保険給付か,全額自己負担か) ③高度先端医療の保険給付 (保険給付か,全額自己負担か) ④終末期医療の保険給付(保険給付か,全額自己負担か) ⑤ 高額医療費の自己負担(現行基準か,倍額か) ⑥高齢者からの保険料徴収(徴収か否か)であ る.
12) 性・年齢のほか,過去の受診回数,持病の種類(高齢者のみ),所得の他,現行制度の一部自 己負担が引き上げられたときの通院頻度,軽医療の保険給付外化などを含んだ(一部自己負担の 引き上げを抑える)医療保険改正と現行の給付継続する形での一部自己負担引き上げ,通院にか かる交通費,医療費償還払い(老健制度),還付申告制度(所得税確定申告)の認知,利用状況 等について調査した.
よく利用する医療機関に対する)受診頻度を変えないこと,現在の老人医療 制度の改正について,軽医療等を保険給付から外すことよりも,現行の制度 のまま一部自己負担割合を引き上げることを支持する者が多いことが明らか になった.これに対して,若年患者の場合,一部自己負担を引き上げると, (もっともよく利用する医療機関に対する)受診行動を変えない者は急激に
減少し,5 割に引き上げた場合は 30%程度の者しか受診行動を変えないこと, 現在の給付を維持するための保険料 3 倍引き上げと,軽医療などを保険給付 から外す各種の案に対する選好を見ると,後者の方が高いことが明らかに なった.以上の分析結果は,世代によって制度改革に対する反応の違いがあ ることを示しており,医療保険制度の構築には高齢者と勤労世代を分離する ことには一定の合理性があることを示唆している.
3.2 患者自己負担率の引き上げが軽費医療と 民間医療保険に及ぼす影響
80 年代以降の四半世紀の医療政策は,高齢者への医療保障を維持しなが ら,皆保険の原則のもとに医療費を適正化していくために,患者自己負担の 引き上げによる医療需要の抑制を繰り返し行ってきた.その結果,患者自己 負担率の拡大にともなう軽費医療と保険医療との代替と混合診療に対する関 心が高まり,前者では実証分析が,後者では理論分析が行われるようになった.
井伊・大日[2001]は,軽費医療(風邪,胃の痛みもたれ,頭痛,水虫など 13 症病)の需要の価格弾力性を受診行動と市販薬購入に関するアンケート 調査によるマイクロ・データを用いて推計し,自己負担率が 1 割から 2 割へ, 2 割から 3 割へ追加的に 1 割引き上げることによる軽費医療の需要減少と市 販薬への代替とによって,公的保険による医療費が年間約 1 兆 8,000 億円軽 減されるという推計結果を示している.斉藤・鴇田[2004]および鴇田編著 [2004]は,消費者余剰の理論を応用して混合診療の経済便益を示し,混合診 療の導入が従来の規制重視の医療政策によって遅れていることがかえって消 費者としての患者の経済厚生を低下させていることを指摘している.
後して,1996 年の日米保険協議において保険分野規制が緩和されることが
合意され14),2001 年 1 月から大手生命保険会社と損害保険会社が設立する
生命保険会社(子会社)に,7 月には損保に私的医療保険の販売が認められ ることとなった.代表的な私的医療保険としては,医療費自己負担の補塡を 目的とした医療保障保険と,がん疾病の医療費自己負担の補塡を目的とする がん保険の 2 つがある.前者の医療保障保険は,保険第 3 分野規制により生 命保険契約の特約とする形でしか販売できなかったが,規制緩和により単体 の保険として販売が可能となった.このような保険第 3 分野の規制緩和によ
り,私的医療保険の市場環境は大幅に変化し15),消費者の間に私的医療保
険が 2001 年以降,急速に普及した.
このような私的医療保険の変化を踏まえて,患者自己負担の引き上げと民 間医療保険との関係に関する実証分析を行ったのが,滋野[2000,2001],澤 野・大竹[2002],澤野・金子[2004]である.滋野[2000,2001]では,医療保 険制度の法定自己負担率と私的医療保険需要の関係について分析し,法定自 己負担率の高さ(を通じた医療費自己負担の多さ)が私的医療保険需要を高 めるという理論的予想は,実証的には支持されないことを明らかにした.澤 野・大竹[2002]は,医療費自己負担構造に注目して,過去の高額自己負担経 験や入院経験と私的医療保険需要の関係を分析し,がん保険についてはその 理論的予想が実証的に支持されることを明らかにした.
ただし,これら 2 つの研究は使用したデータの期間が 2001 年以前であり, 保険第 3 分野規制により私的医療保険市場が十分には機能していなかったと 考えられ,医療保険制度の法定自己負担率(もしくは医療費自己負担)と私 的医療保険需要の関係は必ずしも十分には明らかにされていなかった.しか し 2001 年夏以降,この規制は撤廃され,それ以前に比べて私的医療保険市
14) それ以前は,日本国内の保険市場は,3 つの取扱保険の区分ごとに分離規制されていた(保 険分野規制).第 1 分野に属する保険は,主に死亡保障をカバーする生命保険であり,生命保険 会社のみにその販売を認めていた.第 2 分野に属する保険は,自動車保険や火災保険等であり, 損害保険会社のみに販売権を与えていた.そして第 3 分野に属する保険は,がん保険や医療保険 などの私的医療保険であり,外資系保険会社や日本の中小保険会社にのみに販売を認める規制を 実施していた.
場が十分に機能するようになった.そこで,澤野・金子[2005]では,2001 年夏以後に実施されたアンケート調査データを利用して,医療保険の法定自 己負担率と私的医療保険需要の関係に関する実証分析を行っている.推定方 法は,先行研究と比較するために,滋野[2000,2001]や澤野・大竹[2002]と 同様に,被説明変数に私的医療保険やがん保険加入の有無を利用したプロ
ビット推定である16).推定結果から,法定自己負担率は私的医療保険需要
にプラスの影響を与えていることが明らかになり,先行研究と比較しても, 2001 年以降は私的医療保険の役割が高まっていることが示されている.
3.3 診療報酬引き下げなど医療供給面を通じた政策効果
鈴木[2005b]は,2002 年 4 月の診療報酬マイナス改定という制度上生じた 「自然実験」を用いて,外来受診率を被説明変数,年齢性別などの個人属性,
居住地域,医療機関別のダミー変数とマイナス改定後の経過を示すダミー変 数などを説明変数とする変動効果モデル(プロビットと GLS)を推定し, マイナス改定が医療費の減少につながったかどうかを推計している.マイナ ス改定後の経過を示すダミー変数の推定結果から,整形外科 1 日当たり医療 費は,マイナス改定当初は落ち込んだものの,その後上昇し 1 年しないうち にもとの水準を回復したこと,医療機関別に見ると民間病院では医療費の減 少が観察されないこと,さらに医療機関密度が高く病院間競争が激しいと考 えられる地域ではマイナス改定の医療費削減効果は少ないことが示された. これらは「医師誘発需要」の理論とも整合的であり,その存在を示唆している.
4
老人医療費増加要因としての社会的入院と介護保険導入の効果
――介護保険導入の費用便益分析1990 年代に入り,患者自己負担を引き上げても老人医療費の増加傾向が
続いた背景には,高齢者の患者の通院のみならず,高齢者の入医の増加と入 院期間の長期化が見られたためである.後者の問題は高齢者の社会的入院と して社会問題化し,これを是正するために老人福祉政策の拡充が図られ (ゴールドプラン,第 2 次ゴールドプラン),医療政策でも訪問看護の普及と 拡充が図られた.しかし,それでもなお高齢者の社会的入院は完全には解消 することができず,厚生労働省が社会的入院にともなう費用の推計を公表し たことに対して,二木[1995]が独自の推計を行うなどその問題の深刻さが客 観的に認識されるようになり,1995 年以降,介護保険制度の導入が検討さ れ始めたことなどにより根本的な改革が模索されることとなった.
1996 年 4 月に老人保健福祉審議会が「高齢者介護保険制度の創設につい て」を答申した.これを受けて,1997 年に介護保険法が成立した.この法 律に基づき,行政がサービス内容をすべて決めるという従来の福祉措置制度 を改め,介護サービスを必要とする人は,申請により要介護認定を受けて必 要に応じた介護サービスを本人とサービス提供者との契約により受けるとい う介護保険制度が誕生した.要介護認定の準備がその後進められ,2000 年 4 月から介護保険サービスがスタートした.
介護保険では,40 歳以上の国民すべてが介護保険料を納める代わりに, 65 歳以上になって介護を要する場合には,市町村に設置された介護の必要 性を認定する委員会の評価に応じて,ホームヘルパーの派遣など具体的な介 護サービスを受けることができる.保険料や介護の必要性の認定基準は国が 全国一律に決めるが,保険料は市町村の介護サービス施設の整備状況とその 地域の高齢化率によって異なる.各市町村の介護保険の保険料の基準額は, 厚生省の定めるガイドラインに沿って各市町村で設定され,この基準額に基 づいて介護保険被保険者の所得に応じた保険料が計算される.また,国の基 準に基づく認定の作業は市町村にある介護認定審査会が行い,現物給付とし て介護サービスを提供する業務は,要介護者の選択を尊重して市町村が認め る介護サービス業者のうち要介護者が選んだ業者が実施する.要介護認定を 受けた利用者は,介護サービス費用の 1 割を負担する.ただし,利用者負担 が高額にならないように負担の上限があり,上限を超える額については高額 介護サービス費が保険者である市町村から支給される.
ビスを受けられ,また介護サービスを提供する事業者も従来のように行政と 社会福祉法人に限らず,他の公益法人,会社,協同組合,NPO など多様な 団体が指定さえ受けられれば参加できるようになった.こうして,2004 年 4 月には,⑴被保険者(保険加入者)が 2,457 万人,⑵要介護認定者数 387 万
人,⑶介護サービス利用者数 307 万人となり,介護保険スタート時(2000 年
4 月)と比べて各々 13%増,78%増,約 2 倍となっている.このようなサー
ビス利用者の増加には,要支援や介護度 1 の者の急増(2000 年から 2004 年 までに 120%増で全体の約 5 割)が影響しているため,介護予防の必要性が 認識され,またケアマネージメントなどの人材確保が課題となった.その結 果,2005 年に介護保険法が改正され,要介護状態にならないように予防す ること,地域包括支援センターを設けて地域により密着したサービスの提供 を図ること,医療と介護の連携を強化することなどが介護保険の枠組みのな かで取り組まれることとなった.
介護保険が導入された結果,図表 7 4 が示すように,老人医療費は老人保 健制度が導入された 1983 年以降 1999 年の 11 兆 8,000 億円まで増加したが, 2000 年以降は増加していない(2003 年でも 10 兆 6,000 億円).1980 年代と 1990 年代を通じて伸び率の高かった国民医療費も,1999 年以後その伸びが 緩やかになっている(国民医療費の国民所得に対する比率は,2003 年以降 9%台の水準で推移している).ただし,国民健康保険と健康保険組合から老 人保健制度への拠出金は高齢化の進展のため増加し,これが医療保険財政を 厳しくしているため,高齢者の医療制度の改革が再び重要な政策課題となっ た.また,老人保健制度への拠出金額を減らして健康保険組合と国民健康保 険の負担を軽くするために,老人保険制度では,「高齢社会対策大綱」の指 針(負担能力に応じた負担)に従い 2002 年 10 月から,一般の高齢者は 1 割 の自己負担とし,所得の多い高齢者の自己負担率は 2 割に引き上げられた. なお,健康保険組合の財政状態の改善を高齢者の負担増だけで対応するのは 好ましくないので,2003 年 4 月には,勤労者を対象とする健康保険の自己 負担が医療給付の 2 割から国民健康保険と同じ 3 割に引き上げられた.
も事実である.この節では,このような観点から介護保険導入の費用便益分 析を行う.具体的には,介護保険が導入されず社会的入院が続いたと仮定し た場合に比べて,介護保険が導入され介護施設が利用できることによってど
れだけ費用が軽減されたのかを,いくつかの仮定をおいて推計する17).
まず仮定として,社会的入院が続いていたと想定し,現在の介護施設在所 者数が仮に入院していたとする場合,入院費用と比べた介護施設の費用軽減 効果について推計する.なお介護施設の費用総額については,介護老人福祉 施設,老人保健施設,介護療養型医療施設の 3 種類を合計した総額 を用い る.入院費用の推計には,「社会医療診療行為別調査」と「患者調査」とを 組み合わせて,70 歳以上の平均入院費用を複数のパターン(B・C・D)を 取り上げる.すなわち は通常の病院の医療費総額で,食事療養費プラス社 会的入院医療(検査・投薬・その他)プラス入院費(いわば病院のホテルコ スト)の合計, は から食事療養費を除いた金額, は からさらに社会
的入院医療費を除いた金額である18).また,ここでの推計では,入院期間
別,入院点数を年齢階級別に組み合わせて意図的に多くしたりまたは少なく
17) 以下の節の記述は,金子能宏が推計した結果に基づいて執筆されている京極[2007]の第 8 章 第 5 節を,執筆者の許可を得て引用活用している.
18) この点は二木[1995]を参考にした.
1985 92 93 94 95 96 97 98 99 2000 01 02 03 6.2 6.3 6.6 6.9
7.2 7.4 7.8 7.3
8.3 8.5 8.6 8.0
9.0
16.0
24.4
23.5 25.8 27.0
29.1 29.8
28.5 30.9 30.4 31.3 31.1 33.1
(年)
(兆円) (%)
0.0 5.0 10.0 15.0 20.0 25.0 30.0 35.0 40.0 45.0 50.0 0.0 1.0 2.0 3.0 4.0 5.0 6.0 7.0 8.0 9.0 10.0
4.1 6.9 7.5 8.2 8.9 9.7 10.3 10.9 11.8 11.2 11.7 11.7 10.6
老人医療費 国民医療費 国民医療費の国民所得に対する割合(右軸)
図表 7 4 国民所得,国民医療費,老人医療費の年次推移
したりすることをあえて避けている.
推計結果をまとめたものが図表 7 5 である.2004 年で介護施設費用 は 総額で 3 兆 1,356 億円であり,この時期までは一部食事代が含まれているの で, 70 歳以上平均入総費用(食事療養費を含む)は 4 兆 222 億円, 同 (食事療養費を含まない)は 3 兆 4,721 億円.図表にはないが入院費のみ (社会的入院費および食事療養費を含まない)は 3 兆 4,716 億円である.
と各々の差額(年額)は各々,8,866 億円,3,365 億円,3,360 億円となる. この推計結果から,介護施設を利用している高齢者(70 歳以上)が仮に入 院し,1 年間入院したと仮定する場合の費用よりも,介護施設では入院と異 なり診療行為にともなう費用がかからず,医療費の半分にあたる公基負担も 減るため,1 年当たりそれぞれ 1 兆 7,732 億円,6,730 億円,6,720 億円の 負担軽減となる.これらの負担軽減額は,平成 16 年度国民医療費約 32 兆円 の各々約 5.5%,2.1%,2.1%となり,いずれにしても介護保険の導入は, 現時点で国民医療費の軽減に寄与していると考えられる.
5
医療保険制度のマクロ的経済効果
5.1 医療保険財政の推計と世代間格差の分析1980 年代後半から 1990 年代半ばまでは,医療費の適正化のために患者自 己負担の引き上げによる医療需要抑制が図られたのに対して,1990 年代後 半以降 2005 年に至る期間では,自己負担引き上げに加えて度重なる保険料
図表 7 5 介護保険による入院費用と比べた介護施設の費用軽減効果(70 歳 以上平均入院費用がかかったと仮定した場合と比べた費用軽減額) (在所者数合計,1 年間当たり,単位:億円)
年 (施設合計)介 護 施 設 費 用
70歳以上平均入 院費用(食事療 養含む)がかか ると仮定した場 合の総費用
70歳以上平均入 院費用(食事療 養なし)がかか ると仮定した場 合の総費用
70歳以上平均入 院費用(食事療 養 含 む)が か かったと仮定し た場合と比べた 費用軽減額
70歳以上平均入 院費用(食事療 養 な し)が か かったと仮定し た場合と比べた 費用軽減額 2003 30,991 38,951 33,677 7,960 2,686 2004 31,356 40,222 34,721 8,866 3,365
率の引き上げが実施された.たとえば,2002 年に施行された健康保険法改 正では,被用者保険の本人の自己負担率が 3 割となり,老人保健制度の平成 14 年 10 月の改正で加入者の自己負担について定率 1 割負担を徹底しつつ, 高所得者には定率 2 割負担としたほか,被用者保険の保険料引き上げや,国 庫負担,老健対象年齢の引き上げなどの改革が行われた.このような患者自 己負担と保険料率の引き上げは,医療保険財政にも影響を及ぼす.この課題 に 答 え る た め に,八 代・鈴 木・鈴 木 [2004],Yashiro, Suzuki and Suzuki [2006]は医療保険制度改革が医療保険財政に及ぼす影響を医療保険財政の将 来推計によって分析を行っている.これらの分析の結果,2002 年の健康保 険法改正による医療保険制度改革は,保険財政の赤字を短期的に好転させる 効果は認められるものの,高齢化率が現在のトレンドで上昇するかぎり 2010 年度前後に再び赤字化する可能性があることが示されている.
医療保険の保険料率の引き上げは,老人保健制度のもとでは高齢者の保険 料負担が原則的にはないため,保険料負担のある現役世代と高齢者世代との 間で,給付と負担の関係における世代間格差を生じさせる可能性がある.医 療保険制度を含む年金・医療・介護の給付と負担については,世代会計の手 法を応用した分析が行われている.
2001 年に介護保険制度が始まったことを受けて,2001 年の『国民生活基 礎調査』で年齢階級別要介護度の分布が公表され,介護費用をコホート別に 推計することが可能となった.金子[2005]は,このデータを用いて,年金保 険・医療保険・介護保険それぞれの負担と給付をコホート別に跡づけて負担 に対する給付を比較する世代会計に基づく推計を行った.具体的には,社会 保障給付と社会保障負担および所得税・消費税との関係から,勤労者家計の 生涯負担・生涯給付(1934 2010 年生まれ)並びにその比率を示す世代会計 を推計している.
国庫負担となる割合を求め,その割合の分だけ消費税,所得税の社会保障負 担部分として,コホート別の社会保険料に加えて,コホート別の社会保障負 担を推計した.年金給付については,社会保険庁『事業年報』より 1 人当た り給付額を,医療給付については 1 人当たり国民医療費を,介護給付につい ては『介護世帯調査』要介護度別 1 人当たり給付額を,それぞれ初期値とし て将来の各給付の将来推計を行った.将来推計における経済的要素は,厚生 労働省『年金改革の骨格と方向性』の要素と同じ値を採用した.このように 得られたコホート別の社会保障負担と 1 人当たり給付費からコホート別の負 担に対する給付の比率を推計し,社会保険財政収支の推計を行った.
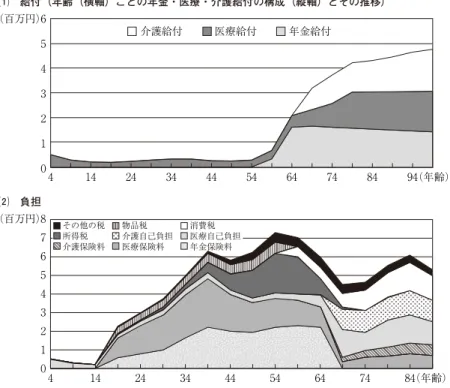
推計結果は,生まれ年別(1934 年生まれから 5 歳おき)に見た負担と給 付の推計結果を(1 例として,図表 7 6 で,1934 年生まれのコホートの項目 別の給付と負担それぞれをグラフで示している),コホートごとに比較可能 な形にまとめた要約表である(図表 7 7,数値の単位は,円,月額ベース).
推計結果から,以下の問題点が指摘できる.医療と介護の代替が働いて医 療費が低下し介護費用の増加を補う時期があるものの,長期的には要介護度 が高くなる割合の高い後期高齢者の増加が,介護費用を増加させるため,そ の費用を賄いつつ社会保険財政を維持するための負担が上がらざるをえない. また,2004 年の年金改革によって将来の保険料率の引き上げが緩やかに なっても,年金・医療・介護を合わせた負担に対する給付の比率は,将来世 代ほど低下する傾向がある.
社会保障国民会議では,基礎年金給付の財源として消費税を用いることが 検討されたが,金子[2005]では,この点に関連して,年金給付が消費税率に スライドする場合とそうでない場合を推計している.消費税率が 3%で推移 するとすれば,物価スライドがあっても,国庫負担の税負担を含めた負担に 対する年金・医療・介護給付の比率は 1 を上回る水準にあり,1 人当たり国 民医療費のトレンドが過去と同様に推移するように医療政策が実施されると すれば,社会保険加入のインセンティブは持続するという推計結果となる.
5.2 医療・介護保険制度による雇用創出効果
図表 7 7 世代会計の要約表(コホート別:雇用者の場合) 保険料固定方式 国庫負担 1/2 年金給付消費税スライド有り
(コホート:生まれ年) 1934 1944 1954 1964 1974 1984 1994 2004
(2004 年での年齢) 70 60 50 40 30 20 10 0
年金・医療・介護の給付/社会保険
料・税負担(自己負担込み) 3.144 2.774 2.508 2.250 1.872 1.693 1.570 1.485 年金・医療・介護の給付/社会保険
料・税負担(自己負担を除く) 3.993 3.521 3.170 2.812 2.300 2.055 1.893 1.787 出所) 金子能宏・山本克也[2004]「世代会計を応用した年金・医療・介護の給付と負担の推計」平成 15 年度厚生労働科学研究費補助金(政策科学推進研究事業)「社会保障負担のあり方に関する研究」に 基づく筆者推計.
注) 1.保険料・税負担のうち,給付との比率を測る税負担は,個人が払う税額に「社会保障統計年鑑」 から算出した給付の税財源比率をかけた値であり,税額よりも小さい値である.
2.年金・医療・介護の給付に対する保険料・税負担の比率は,それぞれのコホートの年金給付の支 給開始時点で評価した年金・医療・介護各々の給付合計の割引現在価値の,生涯の保険料と税負担 の現在価値に対する比率である.
出所) 金子能宏・山本克也[2004]「世代会計を応用した年金・医療・介護の給付と負担の推計」平成 15 年度厚生労働科学研究費補助金(政策科学推進研究事業)「社会保障負担のあり方に関する研究」に 基づく筆者推計.
⑵ 負担
4 14 24 34 44 54 64 74 84
0 1 2 3 4 5 8 7 6
その他の税 物品税 消費税 所得税 介護自己負担 医療自己負担 介護保険料 医療保険料 年金保険料
(年齢) (百万円)
4 14 24 34 44 54 64 74 84 94
0 1 2 3 4 5
(年齢) (百万円)6
介護給付 医療給付 年金給付
病 院〕から 1965 年〔7047 病 院〕,1985 年〔9608 病 院〕),そ の後 1993 年 (9844 病院)をピークにゆるやかに減少して,2004 年は 9077 病院と 1980 年 代初めと同じ病院数となっている.とくにその結果,病床数は,医療計画に よるベッド規制によって 1990 年代から現在まで 160 万床台と横ばい減少の 傾向にある.他方,無床診療所は 1970 年代までは外来患者数の増加を反映 してゆるやかに上昇したが,その後は 1985 年(5 万 2,765 診療所)から 2004 年(8 万 2,286 診療所)と増加している(図表 7 8).
そこで病院数を 100 とする百分比で医療提供体制の構成を見ると,1955 年は無床診療所 660.9(6.61 倍),1965 年は 527.8(5.28 倍)と無床診療所 の比がやや減少するが,病院数の伸び悩みを反映して,1985 年は 549.1 (5.49 倍),2004 年は 906.5(9.07 倍)と 2000 年代には,病院数の約 9 倍の 無床診療所が群立していることがわかる.また,医師数は,1980 年代に入 るとゆるやかな増加から横ばい状況になっている.他方,看護師は 1990 年 代まで漸増し,2000 年以降は横ばいとなっている.
ただし医療従事者数は,1980 年代以降現在までリハビリや医療技術の進 歩を反映して作業療法士(OT)・理学療法士(PT)や各種検査技師などの 医師・看護師以外のスタッフが増加したため,一貫して増加している.
バブル経済崩壊後,雇用機会の確保が課題となったが,こうした医療の分 野における雇用創出効果を定量的に把握するために,産業連関分析を応用し た実証分析が行われるようになった(宮沢[1998,2006],京極[2007]).
0 10,000 20,000 30,000 40,000 50,000 60,000 70,000 80,000 90,000
1955
5,119 7,047 8,294 9,608 9,844 9,286
9,077 17,517 27,332
29,104 26,162
22,383 18,487 14,765 33,832 37,192
44,010 52,765
61,745
73,013 82,286
60 65 70 75 80 85 90 93 96 99 2002 04
施
設
数
︵
カ
所
︶
(年) 病院
有床診療所 無床診療所
図表 7 8 医療機関(医科)の年次推移
わが国における医療サービスによる雇用創出効果を産業連関分析によって 定量的に把握した先駆的な研究は,宮沢著[1992a,b]である.これらを踏ま えて,現在の産業連関表では,医療については,国公立,公益法人等,医療 法人等の 3 分野となっている.
まず,生産誘発効果について図表 7 9 の②から見ると,医療 3 分野のどれ もが物財部門(平均 1.563)より低いが,サービス部門(平均 1.377)より もかなり高い値(1.7 1.8)を示しており,むしろ全産業の平均に近いこと がわかる.さらに生産増が所得増を呼び,消費を拡大し,消費財の生産を誘 発するという追加波及を含めて図表 7 9 の④の追加係数を見ると,医療 3 部 門は全産業(物財部門およびサービス部門)の平均を上回っている.した
がって合計では,公共事業より医療部門の生産誘発効果が高い(宮沢[2006]).
次に図表 7 9 の①に基づき,乗数効果(国民経済への全波及効果の推計値) を見ると,医療 3 部門はサービス部門内部での波及(内部乗数)は約 1.2 台 とサービス部門内では低く,全産業平均(1.477)に及ばないが,物財部門 への波及(外部乗数)は平均約 1.1 とサービス部門平均(1.067)を上回っ ており,これら 2 つの乗数を合わせた総効果では医療 3 部門は全産業平均よ りも低いが,サービス部門平均よりも高い.
次に図表 7 9 の③の雇用誘発効果を見ると,医療部門は,技術集約度から は介護その他の福祉サービスに比べてやや高く,労働集約的高付加価値産業
図表 7 9 産業連関表の主要係数(2000 年 56 部門)
①内部乗数と外部乗数 ② 逆 行 列係数(生産 誘発係数) (列和)
③ 雇 用 誘 発係数(人 /100万円)
④所得=消費の追加 波及を含む生産誘発 係数(列和)
内部乗数 外部乗数 総効果 追加係数 拡大総波及係数
医療(国公立) 1.275 1.159 1.449 1.827 0.118 2.895 4.887 (公益法人) 1.242 1.134 1.389 1.704 0.109 2.596 4.282 (医療法人等) 1.263 1.133 1.41 1.73 0.106 2.569 4.263 全産業平均 1.477 1.061 1.563 1.791 0.095 2.409 4.067 物財部門平均 1.659 1.056 1.75 1.991 0.078 2.288 4.071 サービス部門平均 1.295 1.067 1.377 1.591 0.111 2.531 4.064 注) 1.①:内部乗数×外部乗数=総効果(各産業グループごとの効果),②:(産業グループによる効
果),③:逆行列係数,④:[逆行列]×雇用係数×[追加波及逆行列表]
2.[④所得=消費の追加波及を含む生産誘発係数]は,(家計現実消費/総所得ベース)である.
である.図表 7 9 の③を見ると,全産業平均 0.095(人/百万円)に対し, 医療 3 部門(約 0.1 台)がこれを上回っている.また医療従事者にとどまら ず医療部門から波及する日本経済全体の雇用への影響では,医療 3 部門の平 均の雇用誘発係数約 0.11 をとると,100 万円で約 0.11 人の雇用創出を生み 出すので,1 兆円で約 11 万人となり,2015 年 37 兆円で約 407 万人,2025 年 48 兆円で約 528 万人という巨大な雇用創出をうながすと見ることができ る.京極[2007]は,先の生産誘発効果に雇用創出効果を加えて,医療部門に は大きな内需拡大効果が期待できることを指摘している.
5.3 医療保険制度による死亡率低下の生産性効果
――SNA97・マクロ経済モデルによる推計
医療保険制度による死亡率低下の生産性効果は,ミクロ経済学的には,引 退過程の健康状態の改善を反映した退職率の低下や就業期間の伸び,および こうした就業行動の変化を踏まえた個人の平均余命が伸びることによる生涯 稼得所得の増加などによって推計することができる.また,マクロ経済的に は,死亡率低下の生産性効果は,医療保険制度改革の影響を反映している現 実の労働力人口に基づく国内総生産の推計値が,仮に皆保険を維持するため の医療保険改革が滞り死亡率が改革前のある時点の水準で推移したと想定し た場合の労働力人口の減少を踏まえた国内総生産の推計値をどれだけ上回る かを推計することにより示すことができる.ここでは,SNA97・供給型マ クロ経済モデルを用いて,マクロ経済的に見た皆保険の医療保険制度がある ことによる死亡率低下の生産性効果を推計する.
この節で用いるマクロ計量経済モデルは,国立社会保障・人口問題研究所 「社会保障の社会経済への効果分析モデル開発事業」(2000 年度一般会計プ ロジェクト)の成果として作られたプロトタイプ・マクロ・モデルを,年齢 階級別の労働力を生産要素とする生産関数と,年齢階級別の労働力人口の変 化が及ぼすマクロ経済全体の失業率への影響を失業率関数として含むように 拡張したマクロ計量経済モデルである.モデルに含まれる構造方程式,恒等 式,定義式の合計は 159 本であり,為替レートなど外国部門を外挿する小国 を仮定した中規模のマクロ計量経済モデルである.
3 つのブロックから構成されている.マクロ経済・労働ブロックでは,男女 別に 15 歳以上 45 歳未満の労働力人口と 45 歳以上 65 歳未満の労働力人口と それぞれの失業率の対前年変化を区別している.さらに,正規雇用である割 合が高い男性については賃金率に対する労働供給が非弾力的であるのに対し て,女性の労働供給は賃金率に対して弾力的であると想定することにより, 需給均衡となるような国内総生産を満たす総供給の水準(いい換えればその 水準の限界生産力から決まる賃金水準)に依存する 15 歳以上 45 歳未満と 45 歳以上 64 歳未満それぞれの労働力人口の変化が,年齢区分別の失業率の 対前年変化に影響することを通じて,マクロ経済の動向が決まる構造となっ ている.そして,供給面から決定されるマクロ経済の動向をもとに,財政お よび社会保障の各内生変数が決定され,またこの財政,社会保障の動向がマ
クロ経済の供給面に影響を及ぼすという同時決定の構造を有している(方程
式体系の詳細については金子[2004]を参照)19).
このような供給型マクロ計量経済モデルを用いて,医療保険制度の生産性 効果を推計するために,過去の時点の傷病別の死亡率が推移した場合の労働 力人口の減少を次のように想定して推計を行った.推計期間は 1998 年から 2025 年までの期間である.
15 歳以上 45 歳未満の労働力人口と 45 歳以上 65 歳未満の労働力人口は, 推計の初期時点 1998 年の男女別に見たそれぞれの労働力率を国立社会保 障・人口問題研究所[2006]による中位推計人口の 15 歳以上 45 歳未満人口と 45 歳以上 65 歳未満の人口にかけることによって求めた.なお,1998 年から 2001 年までは実際の労働力人口がデータとして得られるので,これを用い て 15 歳以上 45 歳未満と 45 歳以上 65 歳未満の年齢区分の労働力人口を求め て,推計に用いた.ここでは,わが国の医療保険制度が,医療費が GDP に 占める割合やアクセスの程度および平均余命などの点から世界保健機関に よって高く評価されていることに着目して,皆保険の医療保険制度の生産性 効果をマクロ経済的な便益として推計する.すなわち,皆保険の医療保険制 度があることによって現実には傷病別の死亡率が下がることを反映した生産